« Mes jambes se raidissent soudainement, comme si elles se bloquaient. Parfois, c’est au point de m’empêcher de marcher normalement. » Si vous vivez avec la sclérose en plaques, ce témoignage vous est peut-être familier. La spasticité touche environ 80% des personnes atteintes de SEP et peut significativement affecter votre quotidien.
Mais comprendre ce symptôme et connaître les techniques pour le soulager peut faire une énorme différence dans votre qualité de vie. Cet article vous guide à travers les causes de la spasticité, ses manifestations et surtout, les exercices et stratégies concrètes pour mieux la gérer au quotidien.
Dans cet article …
Qu’est-ce que la spasticité ?
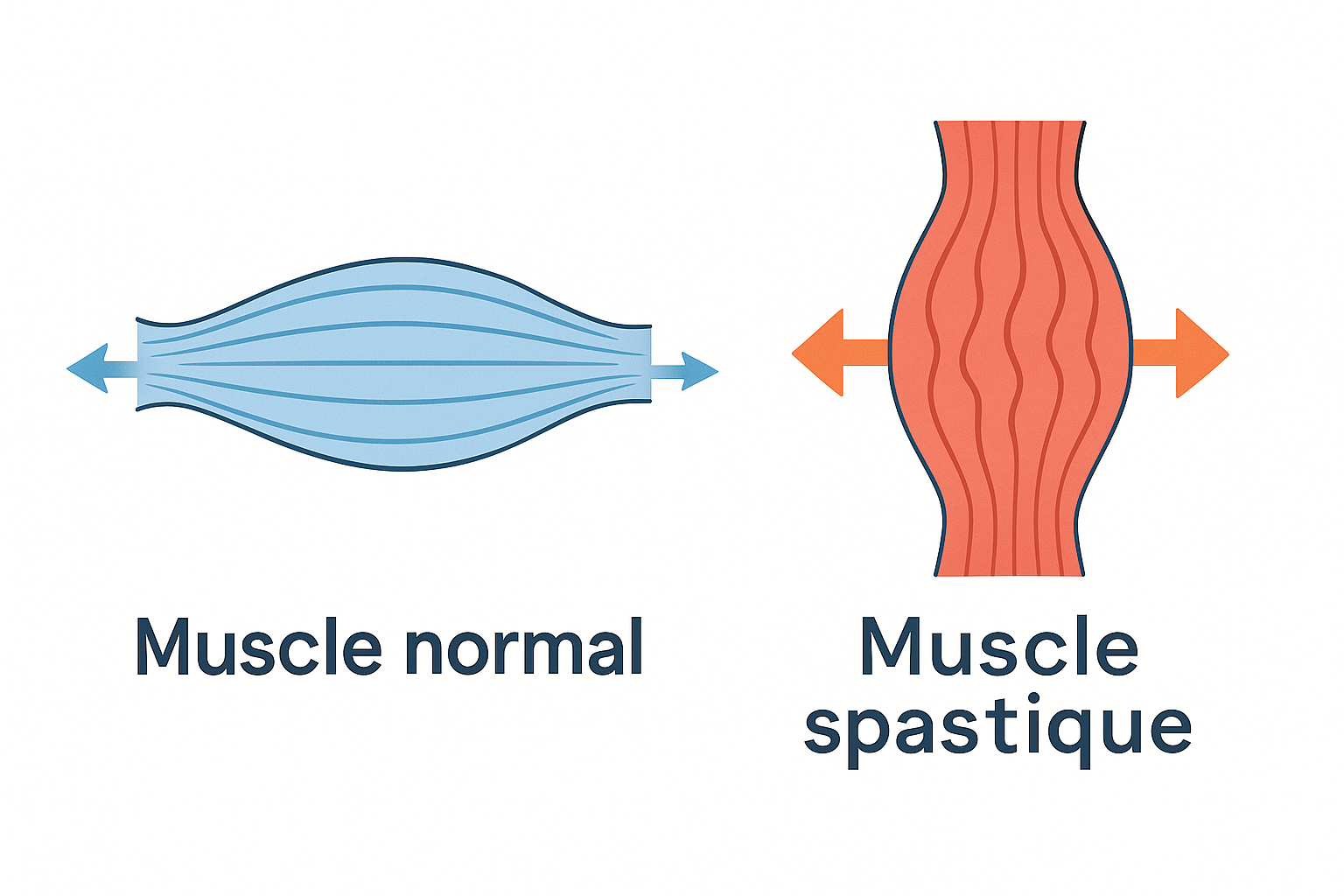
La spasticité est une augmentation anormale du tonus musculaire qui se manifeste par une raideur et une résistance involontaire des muscles lors de leur étirement. Dans le contexte de la SEP, elle résulte des lésions du système nerveux central qui perturbent la transmission des signaux entre le cerveau et les muscles.
Comment se manifeste-t-elle ?
Raideur musculaire : Vos muscles deviennent raides et résistent au mouvement. Par exemple, lorsque vous essayez de plier votre jambe rapidement, les muscles jambiers résistent automatiquement. Dans les cas légers, cette résistance est faible ; dans les cas graves, le membre peut être tellement raide qu’il ne peut pas être plié.
Spasmes musculaires : Ce sont des contractions musculaires involontaires et soudaines, parfois douloureuses, qui peuvent durer quelques secondes à plusieurs minutes.
Contractures : À long terme, la spasticité non traitée peut entraîner un raccourcissement permanent des muscles et tendons, limitant l’amplitude des mouvements.
Les muscles les plus touchés
Chez les personnes atteintes de SEP, deux groupes musculaires sont particulièrement affectés :
Les muscles fléchisseurs :
- Situés à l’arrière des cuisses et au niveau des hanches
- Provoquent la flexion involontaire de la hanche ou du genou
- Rendent difficile la marche et le maintien debout
Les muscles extenseurs :
- Situés à l’avant des cuisses et des jambes
- Provoquent l’extension rigide des jambes
- Peuvent causer des difficultés à s’asseoir ou à monter des escaliers
L’impact sur le quotidien
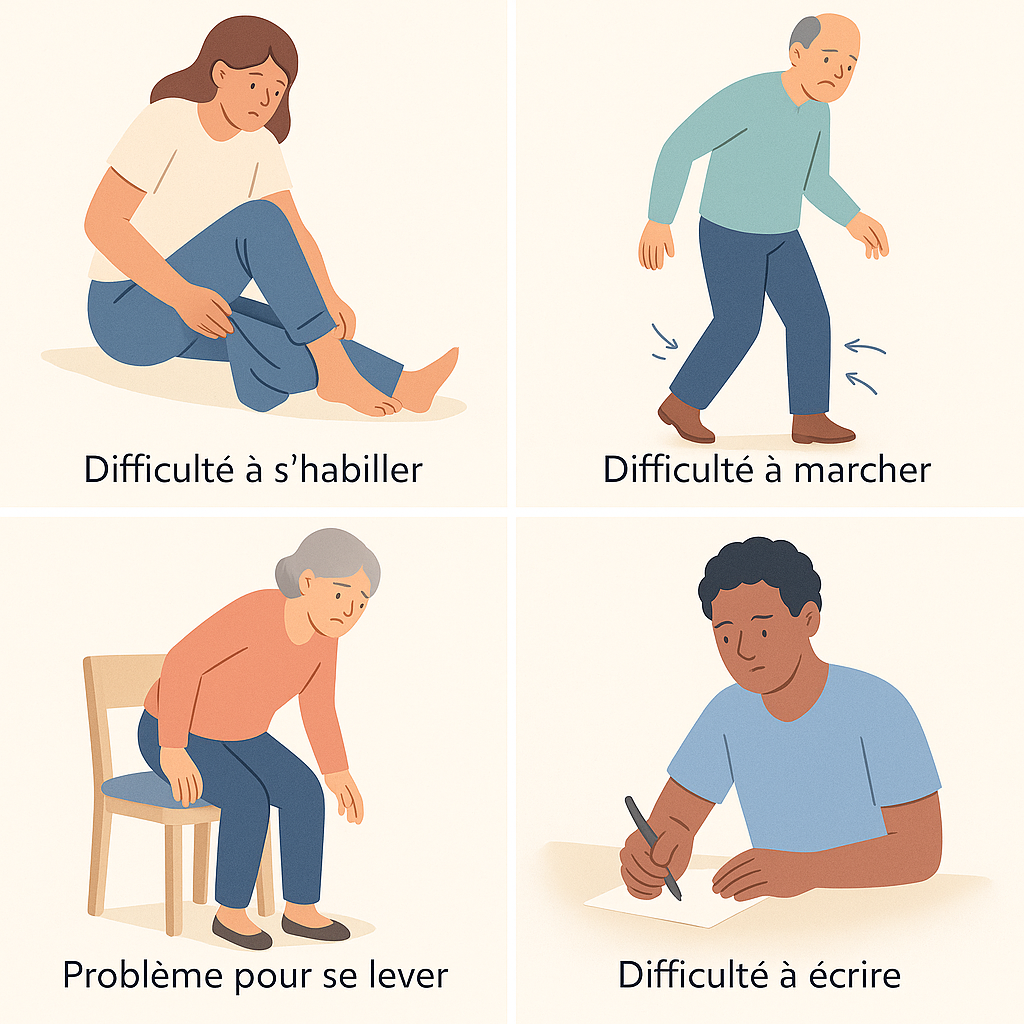
La spasticité complique de nombreuses activités :
- La mobilité : marche, équilibre, passages assis-debout
- Les soins personnels : toilette, habillage, chaussage
- Les activités manuelles : écriture, utilisation d’ustensiles
- Le sommeil : spasmes nocturnes perturbant le repos
- Les relations intimes : tensions musculaires gênantes
Un paradoxe intéressant : Paradoxalement, parfois la spasticité peut être utile en compensant une faiblesse musculaire. Elle aide certains patients à se tenir debout et à marcher en rigidifiant les jambes, ce qui leur offre un certain soutien.
Les caractéristiques de la spasticité dans la SEP
Une variabilité capricieuse
La spasticité fluctue énormément au cours du temps et même dans une même journée, ce qui la rend particulièrement difficile à gérer.
Variations journalières :
- Le matin : aggravation fréquente avec raideur importante nécessitant un « déverrouillage »
- En fin de journée : augmentation avec la fatigue accumulée
- Après un effort : majoration de l’intensité
Les facteurs aggravants
Facteurs médicaux (épines irritatives) :
- Infections urinaires : cause fréquente d’aggravation subite
- Problèmes de pieds : ongle incarné, cor, mycose, ampoule
- Escarres : même débutantes
- Constipation : peut augmenter significativement la spasticité
- Douleurs : toute douleur corporelle
- Fièvre ou infection : grippe, rhume
Facteurs environnementaux :
- Chaleur excessive : aggrave les symptômes chez beaucoup de personnes
- Froid intense : peut majorer la spasticité chez certains patients
- Positions prolongées : immobilité étendue
- Vêtements serrés : compression excessive
Facteurs émotionnels et psychologiques :
- Stress : aggrave considérablement la spasticité
- Anxiété : augmente le tonus musculaire
- Contrariété : impact direct sur l’intensité
- Fatigue émotionnelle
Distinguer la spasticité d’une poussée
Important : Une aggravation soudaine de la spasticité n’est PAS une poussée de SEP. Il n’y a jamais de poussée isolée avec uniquement une augmentation de la spasticité comme symptôme.
En cas d’aggravation subite :
- Recherchez d’abord une « épine irritative » (facteur aggravant)
- Soignez cette cause si elle est identifiée
- La spasticité devrait s’améliorer une fois la cause traitée
- Si l’aggravation persiste malgré tout, consultez votre neurologue
Évaluation de la spasticité

Évaluation professionnelle
Les professionnels de santé (kinésithérapeutes, médecins rééducateurs, neurologues) utilisent des échelles pour évaluer l’intensité de la spasticité.
Échelle d’Ashworth modifiée (0 à 5) :
- 0 : Aucune augmentation du tonus musculaire
- 1 : Légère augmentation avec résistance minime
- 2 : Augmentation marquée mais membre facilement mobilisable
- 3 : Augmentation importante, mobilisation difficile
- 4 : Membre rigide en flexion ou extension
- 5 : Membre figé en position
Auto-évaluation
Le plus important est votre propre perception. Vous pouvez évaluer vous-même l’intensité de votre spasticité sur une échelle de 0 à 10 (comme pour la douleur) :
- 0-2 : Spasticité légère, peu gênante
- 3-5 : Spasticité modérée, impact sur certaines activités
- 6-8 : Spasticité importante, limitations significatives
- 9-10 : Spasticité sévère, très invalidante
Tenez un journal : Notez quotidiennement pendant 2 semaines :
- L’intensité de votre spasticité (échelle 0-10)
- Le moment de la journée
- Les activités affectées
- Les facteurs déclenchants ou aggravants identifiés
- Ce qui vous soulage
Ce journal sera précieux pour votre équipe soignante et pour adapter votre prise en charge.
Traitements médicamenteux
Avant de détailler les exercices et techniques non médicamenteuses, il est important de connaître les options médicamenteuses disponibles qui peuvent être complémentaires.
Médicaments myorelaxants
Ces médicaments permettent de relâcher les muscles et sont prescrits à dose progressive :
Baclofen (Lioresal®) : Le plus couramment prescrit Tizanidine (Sirdalud®) : Alternative efficace Dantrolène : Parfois utilisé en seconde intention
Points importants :
- L’efficacité et la tolérance varient d’une personne à l’autre
- La prise dépend de vos besoins : le matin si spasticité matinale, le soir si prépondérante à ce moment
- Les ajustements de dose sont fréquents
- Effets secondaires possibles : somnolence, faiblesse musculaire, fatigue
Injections de toxine botulique
La toxine botulique (Botox®, Dysport®) diminue localement l’activité musculaire.
Avantages :
- Peut être utilisée en première intention
- Action ciblée sur les muscles problématiques
- Effet durant 4 à 6 mois selon les patients
- Permet de continuer la kinésithérapie en parallèle
Procédure :
- Injection intramusculaire directement dans les muscles spastiques
- Un test préalable peut être fait (bloc anesthésique) pour évaluer si vous êtes sensible à la toxine
- L’effet se manifeste en environ un mois
Traitements complémentaires
Dans certains cas spécifiques, d’autres options existent :
- Pompe à baclofen intrathécale : pour spasticité sévère généralisée
- Cannabis médical : dans certains pays où il est autorisé
- Gabapentine : pour spasticité associée à des douleurs
Important : Les traitements médicamenteux sont indissociables d’une prise en charge en kinésithérapie et d’auto-étirements réguliers.
Kinésithérapie et rééducation

La kinésithérapie constitue un pilier fondamental de la prise en charge de la spasticité.
Le rôle du kinésithérapeute
Votre kinésithérapeute :
- Évalue votre spasticité et son impact fonctionnel
- Réalise des étirements passifs de vos muscles spastiques
- Vous enseigne les auto-étirements à pratiquer quotidiennement
- Travaille votre mobilité et votre souplesse
- Adapte les exercices à votre situation spécifique
- Suit l’évolution et ajuste le programme
Fréquence recommandée
Séances avec kinésithérapeute :
- Phase initiale : 2-3 fois par semaine
- Phase d’entretien : 1-2 fois par semaine
- Période de poussée : adapter selon recommandations médicales
Auto-rééducation à domicile :
- Quotidiennement : idéalement 2 fois par jour (matin et soir)
- Durée : 15-30 minutes par séance
- Régularité : plus importante que l’intensité
Approches complémentaires
Hydrothérapie : La rééducation en piscine offre de nombreux avantages :
- Réduction de la spasticité grâce à l’eau chaude
- Portance facilitant les mouvements
- Résistance douce pour renforcer les muscles
- Relaxation générale
Méthodes spécifiques : Plusieurs méthodes peuvent être bénéfiques :
- Méthode Bobath : rééducation neurologique
- Étirements posturaux : postures prolongées
- Massages : détente musculaire
- Mobilisations douces : maintien des amplitudes articulaires
Exercices et auto-étirements
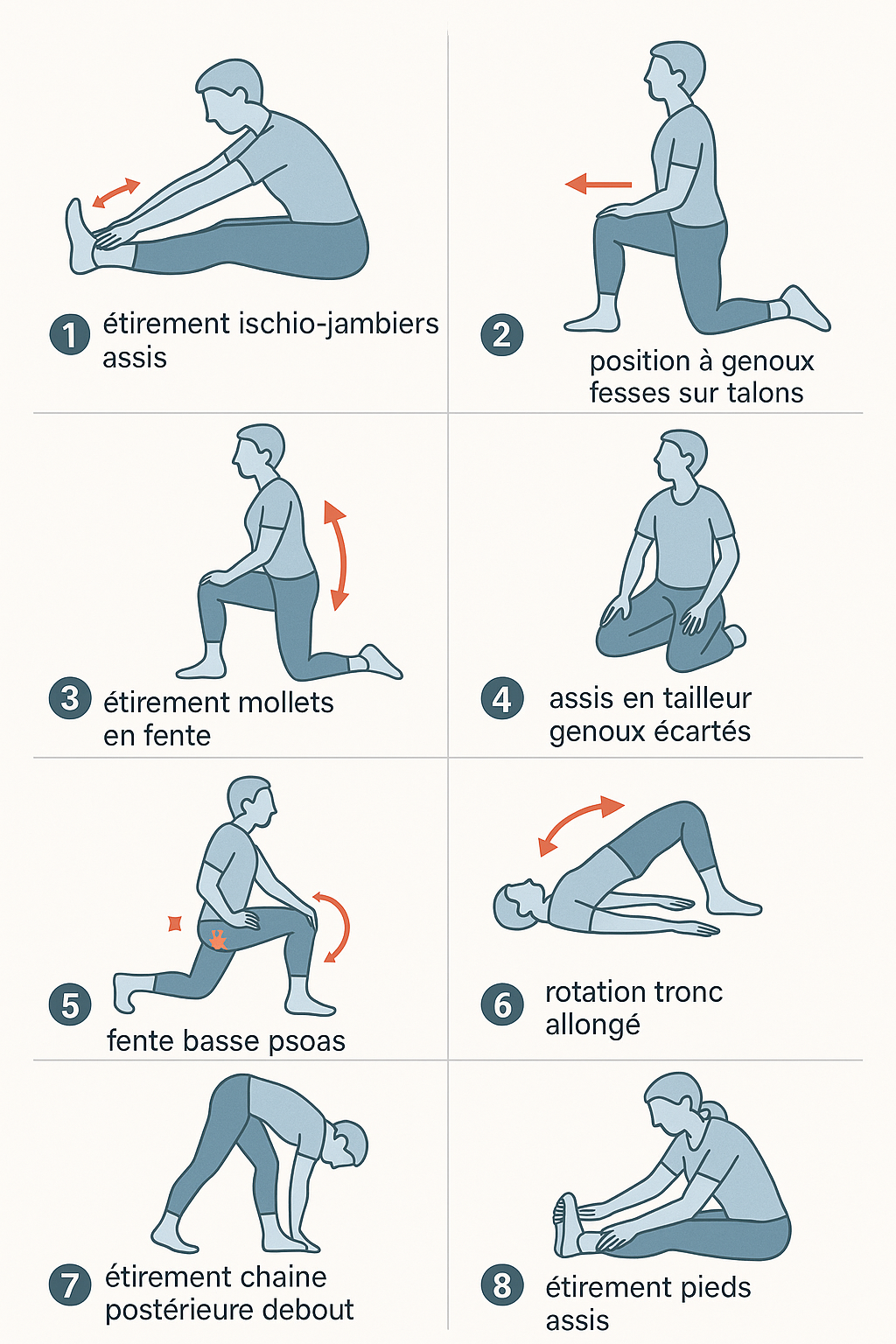
Les auto-étirements sont très efficaces et améliorent la qualité de vie lorsqu’ils sont réalisés quotidiennement. Voici les exercices essentiels recommandés par les centres spécialisés en SEP.
Principes généraux des étirements
Avant de commencer :
- Effectuez les étirements dans un environnement calme et sécuritaire
- Portez des vêtements confortables
- Respirez lentement et profondément pendant les étirements
- Ne forcez jamais jusqu’à la douleur
- Privilégiez le soir pour les étirements
Durée et répétitions :
- Maintenir chaque position : minimum 30 secondes, idéalement 60 secondes
- Répétitions : 2-3 fois par étirement
- Fréquence : 2 fois par jour (matin et soir de préférence)
- Progression : augmentez graduellement l’amplitude
Technique en 3 temps :
- Installation : positionnez-vous lentement
- Étirement : allez progressivement jusqu’à sentir une tension (pas de douleur)
- Maintien : respirez calmement et maintenez la position
Étirement 1 : Ischio-jambiers (arrière des cuisses)

Position de départ : Assis au sol, jambes tendues devant vous
Exécution :
- Penchez votre tronc en avant vers vos pieds
- Gardez le dos aussi droit que possible
- Vous devez sentir l’étirement à l’arrière des cuisses
- Tenez la position 30-60 secondes
Aide : Utilisez un foulard ou une serviette passant autour de vos pieds pour vous aider à maintenir la position si nécessaire.
Progression : Essayez progressivement d’atteindre vos pieds avec vos mains, mais sans forcer.
Bénéfices : Réduit la spasticité des muscles arrière de la cuisse, améliore la flexion du genou.
Étirement 2 : Quadriceps et psoas (avant cuisses et hanches)
Position de départ : Assis à genoux, fesses sur les talons
Exécution :
- Maintenez cette position plus de 30 secondes
- Vous devriez sentir l’étirement à l’avant des cuisses
- Respirez calmement
Progression : Une fois à l’aise, penchez-vous légèrement en arrière en vous appuyant sur vos mains derrière vous. Cela intensifie l’étirement.
Attention : Si vous avez des problèmes de genoux, placez un coussin sous vos fesses ou évitez cet exercice.
Bénéfices : Réduit la spasticité en extension, améliore la flexion de hanche.
Étirement 3 : Mollets (triceps sural)

Position de départ : Debout, une jambe en avant en position de fente, avec appui des mains (sur un mur, une chaise ou un plan de travail)
Exécution :
- Placez le pied arrière avec le talon bien au sol
- Le genou avant se fléchit progressivement
- Gardez la jambe arrière tendue
- Vous devez ressentir une tension du mollet de la jambe arrière
- Tenez la position 30-60 secondes
- Changez de jambe
Variante : Pour étirer la partie profonde du mollet (soléaire), fléchissez légèrement le genou arrière tout en gardant le talon au sol.
Bénéfices : Réduit la spasticité du mollet, améliore la flexion de cheville, facilite la marche.
Étirement 4 : Adducteurs (intérieur des cuisses)
Position de départ : Assis en tailleur ou jambes écartées
Exécution :
- En position tailleur : écartez doucement les genoux vers le sol
- Vous pouvez appuyer délicatement avec vos mains sur vos genoux
- Vous devez sentir l’étirement à l’intérieur des cuisses
- Maintenez la position 30-60 secondes
Variante assise jambes écartées :
- Asseyez-vous jambes écartées devant vous
- Penchez-vous lentement vers l’avant
- Gardez le dos droit
- L’étirement se fait sentir à l’intérieur des cuisses
Bénéfices : Réduit la spasticité des adducteurs, améliore l’ouverture des hanches, facilite les soins d’hygiène.
Étirement 5 : Fléchisseurs de hanche (psoas-iliaque)

Position de départ : Position de fente, genou arrière au sol sur un coussin
Exécution :
- Genou avant fléchi à 90°, pied bien à plat
- Genou arrière au sol, jambe étendue vers l’arrière
- Avancez doucement le bassin vers l’avant
- Gardez le buste droit
- L’étirement se fait sentir à l’avant de la hanche de la jambe arrière
- Maintenez 30-60 secondes
- Changez de côté
Sécurité : Tenez-vous à une chaise ou un mur pour maintenir l’équilibre si nécessaire.
Bénéfices : Réduit la spasticité des fléchisseurs de hanche, améliore la posture, facilite la marche.
Étirement 6 : Rotation du tronc
Position de départ : Allongé sur le dos, bras en croix
Exécution :
- Pliez un genou et amenez-le doucement vers le côté opposé
- L’épaule opposée reste au sol
- Tournez la tête du côté opposé à la jambe
- Vous devez sentir l’étirement du dos et des hanches
- Maintenez 30-60 secondes
- Répétez de l’autre côté
Bénéfices : Réduit la spasticité du tronc, améliore la mobilité rachidienne, soulage le dos.
Étirement 7 : Chaîne postérieure complète
Position de départ : Debout face à un support (table, plan de travail)
Exécution :
- Placez vos mains sur le support
- Reculez vos pieds et penchez-vous en avant
- Formez un angle de 90° avec votre corps
- Gardez le dos plat et les jambes tendues
- Vous devez sentir l’étirement à l’arrière des jambes et du dos
- Maintenez 30-60 secondes
Bénéfices : Étirement global de toute la chaîne postérieure, excellent pour démarrer la journée.
Étirement 8 : Pieds et orteils
Position assise :
- Croisez une jambe sur l’autre
- Avec votre main, étirez doucement vos orteils vers le haut
- Puis vers le bas
- Faites des rotations de cheville dans les deux sens
- 10-15 répétitions dans chaque direction
Bénéfices : Réduit la spasticité du pied, prévient les contractures des orteils, améliore la circulation.
Programme d’étirement quotidien suggéré
Matin (15 minutes) :
- Étirement chaîne postérieure complète
- Mollets (2 jambes)
- Pieds et orteils
- Rotation du tronc
Soir (20 minutes) :
- Ischio-jambiers
- Quadriceps
- Adducteurs
- Fléchisseurs de hanche
- Tous les autres selon besoins
Techniques de soulagement complémentaires

Au-delà des étirements, plusieurs techniques peuvent aider à gérer votre spasticité au quotidien.
Application du froid
Le froid a un effet efficace chez les patients dont les symptômes sont majorés par la chaleur.
Méthode la plus efficace : Glace pilée ingérée : Prenez de la glace pilée dans un verre. Cela refroidit la température corporelle d’environ 1 degré et peut réduire significativement la spasticité.
Vestes refroidissantes :
- Efficaces pendant environ 2 heures
- Peuvent être portées lors d’activités
- Astuce économique : achetez seulement les poches refroidissantes et fabriquez vous-même la veste
Applications locales :
- Douche froide : si vous la supportez
- Bain froid : immersion progressive
- Serviettes congelées : appliquer au niveau du cou et du thorax (zones qui refroidissent le mieux le corps)
- Poches de glace : sur les muscles spastiques (protection avec serviette)
⚠️ Attention : Le « trop froid » majore la spasticité chez certains patients. Testez progressivement ce qui vous convient.
Application de chaleur
Paradoxalement, certaines personnes trouvent le soulagement dans la chaleur modérée :
Bain chaud ou douche chaude :
- Température modérée (pas brûlante)
- Détend les muscles
- À faire le soir avant le coucher
Bouillotte ou coussin chauffant :
- Application locale sur les muscles tendus
- 15-20 minutes maximum
- Surveiller la peau (sensibilité parfois diminuée)
⚠️ Attention : La chaleur excessive aggrave les symptômes de SEP chez la plupart des personnes. À utiliser avec prudence et modération.
Massages et auto-massages

Les massages peuvent détendre les muscles spastiques et améliorer la circulation.
Technique d’auto-massage des mollets :
- Assis, placez une jambe sur l’autre
- Avec vos pouces, massez le mollet en mouvements circulaires
- Remontez progressivement du talon vers le genou
- 5-10 minutes par jambe
Rouleau de massage (foam roller) :
- Excellent pour auto-massage des cuisses et mollets
- Roulez lentement sur les muscles tendus
- 2-3 minutes par zone
Massage par un proche ou professionnel :
- Massages doux et lents
- Éviter les pressions trop fortes
- Huiles essentielles relaxantes (lavande, camomille) si appréciées
Postures de repos
Adopter de bonnes postures pendant le repos aide à prévenir l’aggravation de la spasticité.
Position allongée :
- Évitez de dormir en position fœtale contractée
- Utilisez des oreillers pour soutenir vos jambes
- Alternez les positions pendant la nuit
Position assise :
- Changez régulièrement de position
- Surélevez les jambes quand possible
- Utilisez des coussins de positionnement si nécessaire
Évitez les positions prolongées qui favorisent la spasticité :
- Jambes croisées pendant longtemps
- Pieds en équin (pointe vers le bas) au lit
- Assis sans bouger pendant des heures
Techniques de relaxation et gestion du stress

Le stress et l’anxiété aggravent significativement la spasticité. Apprendre à gérer votre stress peut donc avoir un impact direct sur vos symptômes.
Respiration profonde
Technique de base :
- Installez-vous confortablement, assis ou allongé
- Placez une main sur votre ventre
- Inspirez lentement par le nez en gonflant le ventre (compte jusqu’à 4)
- Retenez votre souffle (compte jusqu’à 2)
- Expirez lentement par la bouche en rentrant le ventre (compte jusqu’à 6)
- Répétez 10 fois
À pratiquer : 2-3 fois par jour, surtout lors de moments de stress ou quand vous sentez la spasticité augmenter.
Méditation de pleine conscience
Exercice simple (10 minutes) :
- Asseyez-vous confortablement
- Fermez les yeux
- Concentrez-vous sur votre respiration
- Quand des pensées arrivent, reconnaissez-les sans jugement et revenez à votre respiration
- Scannez mentalement votre corps de la tête aux pieds, en relâchant chaque zone
Applications utiles : Petit Bambou, Calm, Headspace (versions françaises disponibles)
Sophrologie
La sophrologie combine relaxation, respiration et visualisation positive. Des séances avec un sophrologue peuvent vous apprendre des techniques spécifiques pour :
- Détendre vos muscles
- Gérer la douleur
- Réduire l’anxiété
- Améliorer votre sommeil
Yoga adapté

Le yoga doux peut être très bénéfique pour la spasticité. Privilégiez :
- Yoga sur chaise : accessible même avec mobilité réduite
- Yin yoga : postures tenues longtemps, très relaxant
- Yoga restaurateur : utilisation de supports, très doux
⚠️ Important : Choisissez un professeur informé de votre condition et capable d’adapter les postures.
Tai-chi et Qi Gong
Ces pratiques chinoises douces combinent mouvements lents, respiration et méditation. Elles peuvent améliorer :
- L’équilibre
- La souplesse
- La relaxation musculaire
- La gestion du stress
Activité physique adaptée

Contrairement à ce qu’on croyait autrefois, l’activité physique est bénéfique pour les personnes atteintes de SEP, y compris pour la gestion de la spasticité.
Bénéfices de l’exercice sur la spasticité
L’exercice régulier et adapté :
- Maintient et améliore la souplesse musculaire
- Prévient les contractures
- Améliore la force musculaire
- Réduit la fatigue globale
- Améliore l’humeur et réduit le stress
Types d’activités recommandées
Natation et aquagym :
- Excellentes pour la spasticité
- L’eau soutient le corps et facilite les mouvements
- La température de l’eau doit être modérée (27-29°C max)
- 2-3 fois par semaine, 30-45 minutes
Marche :
- Activité accessible et bénéfique
- Commencez par 10-15 minutes et augmentez progressivement
- Utilisez des aides à la marche si nécessaire
- Terrain plat de préférence
Vélo stationnaire ou elliptique :
- Bon pour maintenir la mobilité
- Résistance minimale au début
- Augmenter progressivement durée et intensité
Exercices de renforcement léger :
- Bandes élastiques
- Poids légers (0,5 à 2 kg)
- Exercices au poids du corps adaptés
- 2-3 fois par semaine
Précautions importantes
Évitez :
- La surchauffe : arrêtez-vous avant d’avoir trop chaud
- La fatigue excessive : respectez vos limites
- Les mouvements brusques ou saccadés
- L’exercice intense pendant les périodes de forte spasticité
Adaptez :
- Commencez doucement et progressez graduellement
- Prenez des pauses régulières
- Hydratez-vous bien
- Exercez-vous dans un environnement frais
Aménagements et aides techniques

Des aménagements simples et des aides techniques peuvent grandement faciliter votre quotidien malgré la spasticité.
Pour la mobilité
Aides à la marche :
- Cannes : simple, tripode ou quadripode
- Déambulateur : offre plus de stabilité
- Attelles de cheville : maintiennent le pied en position correcte
- Orthèses : préviennent les déformations
Pour les transferts :
- Barres d’appui : près du lit, des toilettes, de la douche
- Lit réglable en hauteur : facilite le lever
- Rehausseur de toilette : réduit l’effort nécessaire
Pour l’habillage
La spasticité peut rendre l’habillage difficile. Facilitez-vous la vie :
Vêtements adaptés :
- Pantalons et jupes avec élastique plutôt que boutons
- Fermetures velcro à la place des lacets
- Vêtements amples et extensibles
- Chaussures à scratch ou à enfiler
Aides techniques :
- Chausse-pied long : pour enfiler les chaussures sans se pencher
- Tire-chaussettes : facilite l’enfilage
- Enfile-boutons : si vous devez porter des chemises
- Crochets pour fermetures éclair
Pour les soins personnels
Dans la salle de bain :
- Siège de douche : permet de se laver assis
- Barre d’appui : sécurise les mouvements
- Tapis antidérapant : prévient les chutes
- Pommeau de douche flexible : facilite le rinçage
Pour l’hygiène :
- Brosse à long manche : pour laver le dos et les pieds
- Gant de toilette en éponge : plus facile à manipuler
- Distributeurs automatiques : pour savon et dentifrice
Consultez notre guide complet sur l’aménagement du domicile pour plus de conseils.
Conseils nutritionnels

Bien que l’alimentation ne guérisse pas la spasticité, certains choix nutritionnels peuvent influencer l’inflammation et les symptômes.
Aliments à privilégier
Anti-inflammatoires naturels :
- Poissons gras : saumon, maquereau, sardines (oméga-3)
- Fruits et légumes colorés : riches en antioxydants
- Curcuma : puissant anti-inflammatoire (avec poivre noir pour meilleure absorption)
- Gingembre : propriétés anti-inflammatoires
- Noix et graines : amandes, noix, graines de lin
Hydratation :
- Buvez au moins 1,5 à 2 litres d’eau par jour
- La déshydratation peut aggraver la spasticité
- Tisanes relaxantes : camomille, valériane, passiflore
Aliments à limiter
Pro-inflammatoires :
- Sucres raffinés : sodas, pâtisseries industrielles
- Graisses saturées : viandes grasses, fritures
- Aliments ultra-transformés : plats préparés industriels
- Alcool : peut interférer avec les médicaments et aggraver les symptômes
Suppléments à considérer
Discutez avec votre médecin avant de prendre des suppléments :
- Vitamine D : souvent déficitaire chez les personnes atteintes de SEP
- Magnésium : peut aider à la relaxation musculaire
- Oméga-3 : effet anti-inflammatoire
- Vitamine B12 : importante pour le système nerveux
Consultez nos articles sur l’alimentation et la SEP et les suppléments naturels pour plus d’informations.
Gestion de la spasticité nocturne

Les spasmes nocturnes peuvent perturber gravement votre sommeil et celui de votre partenaire.
Préparer la nuit
Routine du soir :
- Étirements doux : 15-20 minutes avant le coucher
- Bain ou douche tiède : détente musculaire
- Massage léger : des jambes et pieds
- Exercices de respiration : 5-10 minutes
- Prise de médicament : selon prescription (souvent avant le coucher)
Optimiser l’environnement de sommeil
Position et supports :
- Oreiller entre les jambes : si vous dormez sur le côté
- Coussin sous les genoux : si vous dormez sur le dos
- Évitez la position fœtale : favorise les contractures
- Draps et couvertures légers : évitez le poids excessif sur les jambes
Température de la chambre :
- Fraîche : 18-20°C idéalement
- Évitez la surchauffe qui aggrave les symptômes
Accessibilité :
- Gardez un verre d’eau à portée de main
- Veilleuse pour déplacements nocturnes sécuritaires
- Téléphone accessible en cas de besoin
Que faire en cas de spasme nocturne ?
Si un spasme vous réveille :
- Respirez calmement : ne paniquez pas
- Étirez doucement le muscle concerné
- Massez légèrement la zone
- Appliquez du froid ou de la chaleur : selon ce qui vous soulage
- Changez de position : bougez doucement
- Marchez quelques pas : si vous le pouvez en sécurité
Quand consulter ?

Consultez rapidement votre médecin si :
Aggravation soudaine :
- Augmentation importante et inexpliquée de la spasticité
- Apparition de nouveaux spasmes douloureux
- Perte de fonction (ne peut plus marcher, se lever, etc.)
Impact majeur sur la qualité de vie :
- Sommeil perturbé toutes les nuits
- Incapacité à effectuer les activités quotidiennes
- Douleurs importantes associées
- Chutes fréquentes dues aux spasmes
Inefficacité des traitements actuels :
- Les médicaments ne font plus effet
- Les étirements n’apportent plus de soulagement
- Besoin d’augmentation constante des doses
Signes de complications :
- Contractures fixes s’installant
- Escarres ou blessures cutanées
- Douleurs articulaires importantes
- Déformations apparaissant
Professionnels à consulter
Neurologue :
- Ajustement des traitements
- Prescription d’examens si nécessaire
- Orientation vers spécialistes
Médecin de réadaptation fonctionnelle :
- Évaluation globale de la spasticité
- Prescription de toxine botulique
- Coordination de la prise en charge
Kinésithérapeute spécialisé :
- Réévaluation du programme d’étirements
- Techniques manuelles spécifiques
- Enseignement de nouvelles stratégies
Ergothérapeute :
- Évaluation des aides techniques nécessaires
- Conseils pour l’aménagement du domicile
- Stratégies pour les activités quotidiennes
Plan de gestion personnalisé

Créez votre propre plan de gestion de la spasticité adapté à votre situation.
Votre programme quotidien
Matin (20-30 minutes) :
- Évaluer l’intensité de la spasticité (échelle 0-10)
- Étirements de réveil (5 exercices clés)
- Douche tiède
- Médicament si prescrit
- Petit-déjeuner anti-inflammatoire
Journée :
- Activité physique légère (marche, natation)
- Éviter positions prolongées
- Pauses avec micro-étirements
- Hydratation régulière
- Gestion du stress (respiration, pauses)
Soir (30 minutes) :
- Étirements complets (tous les groupes musculaires)
- Bain ou douche relaxant(e)
- Auto-massage
- Application froid/chaud si nécessaire
- Exercices de relaxation
- Médicament si prescrit
- Installation optimale pour la nuit
Journal de suivi hebdomadaire
Notez chaque jour pendant au moins 2 semaines :
Intensité de la spasticité :
- Matin : ___/10
- Après-midi : ___/10
- Soir : ___/10
Facteurs déclenchants identifiés :
- Stress : Oui / Non
- Mauvais sommeil : Oui / Non
- Chaleur : Oui / Non
- Fatigue excessive : Oui / Non
- Autre (préciser) : _____________
Ce qui a aidé aujourd’hui :
- Étirements : Efficacité ___/10
- Médicaments : Efficacité ___/10
- Froid/Chaud : Efficacité ___/10
- Relaxation : Efficacité ___/10
- Autre : _____________
Impact sur les activités :
- Mobilité : Facile / Modérée / Difficile
- Autonomie : Complète / Partielle / Aidée
- Sommeil : Bon / Moyen / Mauvais
Objectifs personnels
Court terme (1 mois) :
- Établir une routine d’étirements quotidienne
- Identifier mes principaux facteurs déclenchants
- Trouver les techniques de soulagement qui me conviennent
Moyen terme (3 mois) :
- Réduire l’intensité moyenne de ma spasticité de 2 points
- Améliorer mon sommeil
- Retrouver une activité physique régulière
Long terme (6-12 mois) :
- Maintenir un niveau de spasticité stable et gérable
- Conserver mon autonomie dans les activités quotidiennes
- Prévenir les complications (contractures, chutes)
Témoignages et retours d’expérience

Julie, 42 ans, diagnostiquée depuis 7 ans
« Au début, je ne faisais pas mes étirements régulièrement. Je trouvais ça fastidieux. Puis un jour, la spasticité est devenue tellement forte que je ne pouvais plus marcher normalement. Mon kiné m’a remotivée et j’ai repris les étirements deux fois par jour, religieusement. En trois semaines, j’ai vu une énorme différence. Maintenant, c’est devenu automatique, comme me brosser les dents. C’est 30 minutes de ma journée, mais ça me permet d’en profiter vraiment les 23h30 restantes ! »
Marc, 55 ans, diagnostiqué depuis 15 ans
« La spasticité nocturne me réveillait 4-5 fois par nuit. J’étais épuisé. Sur conseil de mon médecin, j’ai commencé la toxine botulique. Quel changement ! Combinée aux étirements du soir et à une meilleure gestion du stress, je dors maintenant des nuits presque complètes. Ma qualité de vie s’est transformée. »
Sophie, 38 ans, diagnostiquée depuis 5 ans
« J’ai découvert que ma spasticité était directement liée à mon niveau de stress. Les jours où je suis anxieuse, mes jambes sont raides comme du bois. J’ai appris la méditation et la respiration profonde. Maintenant, dès que je sens la tension monter, je prends 5 minutes pour respirer. Ça change vraiment tout. La sophrologie m’aide aussi énormément. »
Message d’encouragement

Vivre avec la spasticité est un défi quotidien, mais rappelez-vous que :
- Vous avez du pouvoir sur votre spasticité : les étirements quotidiens, la gestion du stress et les bonnes habitudes font une réelle différence
- Les traitements évoluent : de nouvelles options apparaissent régulièrement
- La régularité compte plus que l’intensité : 15 minutes d’étirements quotidiens valent mieux qu’une heure occasionnelle
- Vous n’êtes pas seul : 80% des personnes atteintes de SEP vivent avec la spasticité, des ressources et du soutien existent
- L’adaptation est possible : avec les bonnes stratégies, vous pouvez maintenir votre autonomie et votre qualité de vie
La gestion de la spasticité demande patience, persévérance et expérimentation. Ce qui fonctionne pour une personne peut ne pas fonctionner pour une autre. N’hésitez pas à essayer différentes approches et à en discuter avec votre équipe médicale pour trouver la combinaison qui vous convient le mieux.
Points clés à retenir
✅ La spasticité touche 80% des personnes atteintes de SEP et peut fluctuer considérablement
✅ Les étirements quotidiens sont le pilier de la gestion de la spasticité (2 fois par jour, 30-60 secondes par position)
✅ Identifiez et traitez les épines irritatives : infections urinaires, constipation, problèmes de pieds, etc.
✅ Les traitements médicamenteux (myorelaxants, toxine botulique) sont indissociables de la kinésithérapie
✅ Le stress aggrave la spasticité : techniques de relaxation et gestion du stress sont essentielles
✅ Le froid soulage souvent : vestes refroidissantes, glace pilée, mais attention au « trop froid »
✅ L’activité physique adaptée maintient la souplesse et prévient les contractures
✅ Consultez rapidement en cas d’aggravation soudaine ou d’impact majeur sur votre quotidien
✅ Tenez un journal : identifier vos déclencheurs et ce qui vous soulage
✅ La régularité est clé : mieux vaut 15 minutes quotidiennes que des séances longues mais irrégulières
En résumé : La spasticité est l’un des symptômes les plus fréquents de la sclérose en plaques, mais elle peut être efficacement gérée avec une approche globale combinant étirements quotidiens, traitements médicamenteux si nécessaire, techniques de relaxation et adaptations du mode de vie. La clé du succès réside dans la régularité, l’écoute de votre corps et une collaboration étroite avec votre équipe médicale. N’oubliez pas : vous avez le pouvoir d’améliorer votre qualité de vie en prenant en charge activement votre spasticité.
Sources et références :
- SEP Ensemble. « Spasticité et SP : Comment faire face ? ». Interview Dr Cécile Donzé, spécialiste en médecine physique et réadaptation. https://www.sep-ensemble.fr/chroniques-charlotte/spasticite-symptome-sclerose-en-plaques-faire-face – Publié le 24 mai 2019.
- Centre de Ressources et de Compétences de la SEP de Nice. « Spasticité – Auto-rééducation ». Hôpital Pasteur, service de Neurologie. https://www.crc-sep-nice.com/fr/education-therapeutique/auto-reeducation/spasticite – Consulté en octobre 2025.
- Société canadienne de la sclérose en plaques. « La spasticité et la sclérose en plaques ». https://spcanada.ca – Consulté en octobre 2025.
- Institut national d’excellence en santé et en services sociaux (INESSS). « Prise en charge de la spasticité dans la sclérose en plaques ». Québec, 2024.
- Multiple Sclerosis International Federation (MSIF). « Spasticity Management in Multiple Sclerosis ». 2023.
- Rizzo, M.A., et al. « Prevalence and treatment of spasticity reported by multiple sclerosis patients ». Multiple Sclerosis Journal, 2004.
- Société française de médecine physique et de réadaptation. « Recommandations pour la prise en charge de la spasticité ». 2023.
- National Multiple Sclerosis Society. « Managing Spasticity ». https://www.nationalmssociety.org – Consulté en octobre 2025.
- Kesselring, J., Beer, S. « Symptomatic therapy and neurorehabilitation in multiple sclerosis ». Lancet Neurology, 2005.
- Association canadienne des ergothérapeutes. « La spasticité : évaluation et intervention en ergothérapie ». 2024.







